Clinica della Schiena Leinì
Fisioterapia CFC
La colonna vertebrale è una struttura anatomica fondamentale del corpo umano, viene definita anche comunemente Spina Dorsale o Rachide. Rappresenta l’asse del corpo e deve conciliare due parametri meccanici contraddittori: la RIGIDITA’ e l’ELASTICITA’. Inoltre ha un’importante funzione di PROTEZIONE del midollo spinale.
La colonna vertebrale possiede una complessa e articolata struttura composta da una serie di ossa impilate verticalmente chiamate VERTEBRE collegate tra loro da articolazioni e dischi intervertebrali.
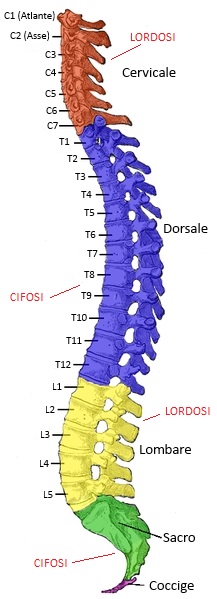
Nell’essere umano, la colonna vertebrale è composta generalmente da 33 vertebre, che possono essere suddivise in cinque regioni principali:
● La Colonna Cervicale (C1-C7): costituita da 7 vertebre che partono dall’occipite (primo osso del cranio) e terminano a livello della giunzione toracica. Comunemente le singole vertebre vengono indicate con la lettera “C” seguita dal numero corrispondente. Ad esempio la terza cervicale viene indicata come “C3”. Il tratto cervicale è la parte più mobile (ed anche più vulnerabile) del rachide per consentire la complessità dei movimenti della testa.
● La Colonna Toracica o “Dorsale” (T1-T12): formata da 12 vertebre, parte dalla giunzione cervico-toracica e termina con quella dorso-lombare. Le vertebre toraciche si articolano bilateralmente con le costole andando a costituire la gabbia toracica, una struttura essenziale per il supporto e la protezione degli organi, come cuore e polmoni. Analogamente alle vertebre cervicali, anche le toraciche vengono indicate con la lettera “T” o “D” (dorsale), seguite dal relativo numero. A causa della presenza delle articolazioni costali, è il tratto meno mobile della colonna e perciò meno soggetto a traumi.
● La Colonna Lombare (L1-L5): è costituita da 5 vertebre e unisce il tratto dorsale al sacro. Le vertebre sono contrassegnate con la lettera “L”. Il tratto lombare, insieme a quello cervicale, è il più soggetto a problematiche, infatti è la zona più frequenti di mal di schiena. Le vertebre lombari, con annessi muscoli e legamenti, hanno una struttura più larga e robusta per essere in grado di sorreggere il peso della parte superiore del corpo. Al contrario del tratto toracico, la zona lombare ha una discreta mobilità, soprattutto nella flessione in avanti.
● L’Osso Sacro (S1-S5): è formato dall’unione di 5 vertebre fuse tra loro costituendo un unico osso di forma triangolare. Il sacro è delimitato nella parte superiore dall’ultima vertebra lombare (L5) e sui due lati dalle ossa iliache del bacino.
● Il Coccige: è un piccolo osso di forma triangolare attaccato nella porzione inferiore del sacro tramite dei legamenti. Il coccige è composto in genere da 4 segmenti ossei fusi tra loro ed è una versione ridotta di quello che (da un punto di vista evoluzionistico) rappresentava anticamente la coda.
Le 5 regioni o distretti del rachide (mostrate con colori differenti in figura) sono caratterizzate dalle diverse curve che la colonna ha generato nel corso dell’evoluzione. Infatti per poter garantire i movimenti di flessibilità, stabilità, resistenza alla gravità e alle forze compressive e rotatorie, il rachide ha sviluppato delle curve fisiologiche dette lordotiche (cervicali e lombari) e cifotiche (dorsali e sacrali).
Il dolore ad uno o più di questi distretti è estremamente diffuso nella popolazione mondiale, infatti ne possono soffrire sia pazienti anziani che giovani, sedentari e attivi, sportivi professionisti e amatoriali.
Sia il tipo che l’intensità di dolore sono estremamente variabili, con caratteristiche spesso simili tra loro che possono rendere difficile un corretto inquadramento diagnostico.
Questa variabilità è determinata dalle innumerevoli strutture anatomiche che possono essere coinvolte nel generare la sintomatologia. Alcune di queste sono:
- Dischi Intervertebrali
- Legamenti
- Muscoli
- Ossa e Articolazioni
- Visceri
- Nervi
- Arterie e Vene
Protrusioni o Ernie Discali
Il disco intervertebrale è costituito da 2 strutture fondamentali: un anello fibroso (detto anulus) e un nucleo centrale gelatinoso (detto nucleo polposo).
L’anulus è costituito da lamelle cartilaginee disposte attorno al nucleo polposo al quale forniscono protezione e contenimento.
Il nucleo polposo invece, è paragonabile ad un gel con proprietà meccaniche tali da permettere manovre di compressione, distrazione, rotazione, inclinazione laterale e traslazione.Quando l’anulus subisce un processo degenerativo, la sua capacità di espletare la funzione di protezione e contenimento del nucleo polposo viene meno, andando così a formare una condizione patologica di protrusione e/o ernia. In particolare la protrusione è la migrazione del nucleo polposo verso la periferia dell’anello fibroso senza però provocarne la rottura, mentre l’ernia è la migrazione con rottura dell’anello fibroso e con conseguente fuoriuscita di una parziale quantità di nucleo polposo. Microtraumi ripetuti nel tempo, mancanza di adeguato tono dei muscoli del tronco, peso eccessivo, vizi posturali, sono fattori alla base dell’insorgenza di questa condizione patologica.
La condizione di protrusione e/o ernia può generare un conflitto con le strutture adiacenti al disco, generando irritazioni e/o compressioni delle radici nervose, dalle quali potrebbero scatenarsi processi infiammatori che saranno alla base dei dolori alla schiena, influenzando anche gli arti superiori o inferiori.
Il tratto vertebrale più comunemente interessato è quello lombare (L4-L5), lombo-sacrale (L5-S1), e cervicale (C5-C6 e C6-C7).
Il tratto toracico è raramente interessato (1-6% di tutte le ernie discali) a causa della sua poca mobilità fisiologica. In quei rari casi le vertebre coinvolte appartengono al tratto medio-basso e/o nel passaggio dorso-lombare.
Irritazione Legamentose e contratture muscolari
Nella maggior parte dei casi la comparsa di dolore nei vari distretti (che compongono la colonna vertebrale) è da attribuirsi ad un coinvolgimento diretto del tessuto muscolare e/o legamentoso.
Le strutture legamentose contribuiscono alla stabilità vertebrale, grazie a dei recettori presenti al loro interno. Questi recettori sono sensibili a vari stimoli come tensione, accellerazione, e posizione permettendo di espletare la funzione stabilizzatrice.
I muscoli originano e si inseriscono sulle vertebre è hanno funzione stabilizzatrice, e di movimento permettendo infatti movimenti semplici e/o complessi del rachide. Questa funzione viene espletata grazie alla presenza dei fusi neuromuscolari presenti al loro interno.
Statisticamente sono queste strutture ad infiammarsi e irritarsi generando dolore e impotenza funzionale che, se adeguatamente trattate con fisioterapia, riescono ad essere risolte in breve tempo.
Sacroielite
È una infiammazione che può colpire una o entrambe le articolazioni sacroiliache.
Il sacro si articola con le ossa iliache formando 2 articolazioni SACROILIACHE che, insieme alle ossa pubiche e ischiatiche, costituiscono una struttura osteo articolare chiamata bacino…
La sacroileite insorge per cause multifattoriali e per questo motivo non è di facile e rapida risoluzione. La prognosi, infatti, dipenderà dalla storia clinica del soggetto.
I sintomi si presentano sia in posizione statica che dinamica con un dolore ben localizzato “a punta di dito” in sede articolare che talvolta tende ad irradiarsi nei distretti limitrofi.
Debolezza del pavimento pelvico
Il pavimento pelvico è formato dall’insieme di muscoli che originano e si inseriscono nelle pareti e nel pavimento della cavità pelvica:
– Il muscolo elevatore dell’ano;
– Il muscolo ileococcigeo e pubococcigeo;
– Il muscolo puborettale;
Tale struttura è quasi la medesima in entrambi i sessi. L’unica differenza si presenta nel bacino femminile che risulta più largo di quello maschile per favorire lo sviluppo della gravidanza e del parto. A causa di questa importante differenza nel sesso femminile tale struttura va maggiormente incontro a disfunzione.
Una vita sedentaria, l’abbassamento degli organi addominali dovuto a scarsa tonicità dei muscoli addominali, l’abitudine a trattenere il respiro e premere in basso nello spazio addominale pone in sofferenza tutto il complesso muscolare del pavimento pelvico. Questa debolezza e relativa sofferenza può essere causa di problematiche alla colonna vertebrale; la giustificazione è data dalla correlazione anatomico funzionale e dalla sinergia presente tra la muscolatura del tronco e la muscolatura profonda della pelvi.
Fratture
Le fratture vertebrali costituiscono circa il 5% delle lesioni traumatiche ossee, con possibile coinvolgimento midollare per traumi ad alta energia, ed elevata percentuale di mortalità (15–17%) per lesioni associate. La struttura della vertebra collassa nella sua componente ossea. Incidenti, cadute, traumi accidentali, osteoporosi, lesioni neoplastiche sono tra le principali cause di fratture vertebrali.
I distretti della colonna vertebrale più esposti ad eventuali lesioni traumatiche sono quelli dove è presente maggiore mobilità, e sono definiti “cerniere”. Queste, essendo dei punti di transizione, sono esposte a forze compressive e torsionali, dove una componente rigida incontra una di elevata mobilità. Le cerniere sono: il passaggio cranio-cervicale (dall’osso occipitale a C1), il cervico-toracico (da C7 a T1), il toraco-lombare (da T12 a L1) e il lombo-sacrale (L5-S1).
Circa il 60% delle fratture vertebrali interessano la cerniera toraco-lombare. È fondamentale valutare il potenziale coinvolgimento di un danno neurologico differenziando le fratture mieliche, dalle amieliche:
– Le fratture mieliche, possono presentarsi con quadri diversi di gravità. Abbiamo lo shock spinale (che non è sostenuto da danno strutturale e tende a regredire progressivamente dopo 24 ore), e lo shock neurogenico (paralisi flaccida, areflessia, anestesia dermatomerica, iniziale tachicardia e ipertensione seguite da bradicardia e ipotensione), anch’esso regredibile dopo 24–48 ore. La lesione vertebrale, in particolare se mielica, è spesso presente in un contesto di politrauma.
– Le fratture amieliche sono invece prive di alcun segno di interessamento midollare.
L’altra distinzione non meno importante soprattutto ai fini del trattamento, identifica fratture stabili dalle fratture instabili:
– Le fratture stabili non sono scomposte, sono riducibili con manovre esterne e mantenute tali con mezzi esterni quali busti gessati e corsetti.
– Le fratture instabili sono scomposte, e non sono riducibili con semplici manipolazioni esterne, e necessitano di stabilizzazione chirurgica.
- muscoli addominali, l’abitudine a trattenere il respiro e premere in basso nello spazio addominale pone in sofferenza tutto il complesso muscolare del pavimento pelvico. Questa debolezza e relativa sofferenza può essere causa di problematiche alla colonna vertebrale; la giustificazione è data dalla correlazione anatomico funzionale e dalla sinergia presente tra la muscolatura del tronco e la muscolatura profonda della pelvi.
Blocchi Articolari
Per blocco articolare intendiamo una condizione che comporta un’adesione eccessiva e continua delle faccette articolari vertebrali. Queste sono delle strutture che devono essere libere di scivolare l’una con l’altra per permettere il corretto movimento fisiologico della colonna. Spesso il blocco è inizialmente dovuto da una contrattura della muscolatura paravertebrale profonda, che causa una compressione di una faccetta sull’altra. Questa condizione, se mantenuta nel tempo porta ad una “fissazione” di una faccetta sull’altra impedendo alla vertebra (anche in assenza di contrattura) di muoversi correttamente.
Instabilità articolare
La colonna vertebrale necessita di mobilità e stabilità per potersi muovere correttamente. In particolare, la stabilità è garantita da strutture come legamenti, capsule articoli e muscoli che possiedono al proprio interno dei recettori. Quest’ultimi comunicano con il cervello e mandando molte informazioni tra cui la posizione delle vertebre nello spazio e la velocità con cui esse si muovono.
A causa di traumi, posizioni scorrette e/o inadeguati stimoli nel tempo, la capacità di questi recettori possono essere alterate, provocando un movimento alterato della colonna, con conseguente dolore.
Congestione a una o più viscere
Molto spesso i dolori alla colonna vertebrale possono essere provocati dalle viscere. Esiste infatti il dolore riferito, ovvero la presenza di dolore, a distanza dalla zona di origine. Basti pensare che una problematica di stomaco può dare un dolore riferito alla spalla sinistra e/o alla porzione dorso-lombare della colonna vertebrale. Inoltre alcune viscere come l’intestino, hanno rapporti anatomici diretti con la colonna vertebrale attraverso i legamenti.
Questi dolori possono avvenire per cause patologiche o disfunzionali. La patologia va affrontata con il medico specialista di riferimento, mentre la disfunzione può essere affrontata con l’aiuto della fisioterapia, osteopatia e nutrizione. Infatti una disfunzione può portare ad una restrizione di mobilità di una o più viscere che possono provocare limitazione di movimento e dolore alla schiena.
Irritazione Nervosa
Nervo sciatico, nervo radiale, nervo intercostale
Le cause dei dolori radicolari possono essere molteplici come disfunzioni vertebrali, discali, viscerali, e muscolari. In base alla radice spinale colpita, il dolore comparirà lungo il suo percorso, ed è per questo motivo che risulta fondamentale valutare la radice spinale coinvolta per attuare un trattamento mirato. Tale radice può essere compressa e irritata da strutture anatomiche adiacenti al suo punto di origine e/o lungo diversi punti del suo decorso. Le cause possono essere degenerative o traumatiche.
Le sindromi radicolari infatti riconoscono una eziopatogenesi varia anche se alcune cause sono più frequenti in determinate classi di età. Nel giovane infatti la patologia di tipo erniario è la più frequente, mentre nell’anziano prevalgono i casi secondari a stenosi ossea.
Tali indicazioni rivestono solo un valore statistico in quanto nel singolo caso un’accurata diagnosi differenziale è importante per escludere forme di diversa natura, come infiammazione, patologie degenerative sistematiche, tumori, ecc.
Artrosi
Segni radiologici di artrosi della colonna vertebrale si osservano già a partire dai 30 anni, ma dopo i 70 anni sono presenti nella maggior parte della popolazione. L’artrosi è sì una patologia, ma forse è meglio definirla come una scomoda compagna di viaggio con la quale è importante convivere senza lasciarsi fermare.
La sintomatologia dolorosa a carico del rachide e delle strutture annesse è molto frequente. Forme di artrosi a carico della colonna vengono diagnosticate e differenziate in diverse patologie come l’osteocondrosi intervertebrale, caratterizzata dalla disidratazione e dalla perdita di elasticità del nucleo polposo del disco; e dalla spondilosi deformante, contraddistinta dalla degenerazione dell’anulus fibroso del disco intervertebrale e dalla formazione di osteofiti sui margini anteriori e laterali dei corpi vertebrali.
I tratti cervicali e lombari sono i più colpiti. Nel caso dell’artrosi della colonna cervicale (definita anche cervico-artrosi) spesso si presenta un quadro paucisintomatico caratterizzato da segni radiologici e da modesta e non dolorosa limitazione dei movimenti. Quando l’artrosi della colonna cervicale diventa sintomatica, il paziente lamenta un dolore locale dovuto alla contrattura della muscolatura paravertebrale, solitamente di breve durata e a carattere episodico. Con l’avanzare dei processi degenerativi, il dolore può diventare continuo ed essere esacerbato da alcune posizioni mantenute a lungo o ripetute (come scrivere alla tastiera del PC, guidare l’automobile, ecc..). Quindi l’artrosi colpisce la componente ossea ma indirettamente genera problematiche funzionali a tutte le strutture anatomiche annesse, con ripercussioni nella loro funzione e generando infiammazioni e conseguente dolore.
Spondilolisi e spondilolistesi
La spondilolistesi (SPL) è un’importante causa di lombalgia e/o lombosciatalgia nella popolazione adulta generale. È infatti stimato che ben il 3–7% delle colonne lombari ne siano affette. La spondilolistesi lombare degenerativa rappresenta una condizione di instabilità vertebrale, caratterizzata dallo scivolamento di una vertebra sull’altra. Può avvenire a qualsiasi livello, ma più comunemente si presenta nei distretti L4-L5 ed L5-S1 (quest’ultima è particolarmente frequente).
A causa di questa notevole frequenza la SPL è un reperto radiologico quasi quotidiano che spesso necessita di un’attenta valutazione neurochirurgica, specie in presenza di disturbi radicolari. La diagnosi deve essere tempestiva, in particolare in tutti quei soggetti giovani e atleti affetti da lombalgia cronica nei quali una diagnosi ed un trattamento precoce sono indispensabili per una ripresa più rapida dell’attività agonistica.
Scoliosi
La scoliosi è una deformità tridimensionale della colonna che in base all’età di prima rilevazione viene definita infantile (se compare prima dei tre anni), giovanile (se compare dai tre anni fino ai 10 anni), e adolescenziale (dopo i 10 anni fino alla completa maturità ossea). Oltre l’80% delle scoliosi viene diagnostica in età adolescenziale.
Possiamo classificare la scoliosi in Idiopatica o dell’Adulto:
– La Scoliosi Idiopatica è una malattia ereditaria, dove statisticamente nella famiglia è presente qualcuno che ne è affetto. Colpisce maggiormente il sesso femminile (7 casi su 10) e affligge circa il 3% della popolazione. Viene diagnosticata in età adolescenziale e peggiora sino alla maturità ossea. È definita nell’80-85% dei casi idiopatica, perché ad oggi non si conoscono le cause. Negli altri casi è secondaria a malattie neurologiche, congenite, metaboliche, etc…
– La Scoliosi dell’Adulto può presentarsi per una ripresa evolutiva di una scoliosi adolescenziale, o come un’eventuale conseguenza di una discopatia degenerativa. Il dolore che potrà presentarsi e la storia clinica del paziente indirizzeranno le scelte terapeutiche che verranno attuate per curare tale problematica.
Data la vastità di queste strutture e patologie che possono essere coinvolte nel dolore alla colonna vertebrale, noi del Centro Fisioterapico Canavesano ci avvaliamo di una valutazione multidisciplinare medica, fisioterapica e osteopatica volta ad inquadrare l’origine del problema.
Per ogni tipo di problematica infatti, abbiamo creato percorsi terapeutici specifici che tengono conto dell’individualità del paziente e che racchiudano le ultime ricerche scientifiche, tecnologie di ultima generazione, e la nostra esperienza sul campo.
Il nostro approccio terapeutico segue una metodica ben delineata che si sviluppa secondo la seguente procedura:
PRIMA VALUTAZIONE FISIOTERAPICA
Durante l’analisi iniziale il paziente viene sottoposto ad una PRIMA VALUTAZIONE FISIOTERAPICA e, se vi è la necessità, ad una visita medica con uno dei nostri specialisti nelle patologie di schiena; il Dott. MARCO BOZZARO Neurochirurgo, il Dott. GIANLUCA GROSSI e la Dott.ssa IRENE VISCIDI Fisiatri, insieme ai FISIOTERAPISTI Dott. ADRIANO GIACONELLI e Dott. ALESSANDRO FERRERA redigeranno un percorso terapeutico individuale, con l’obiettivo di risolvere la problematica nel miglior modo possibile.
La valutazione potrà essere successivamente approfondita attraverso l’utilizzo di strumentazione digitale, un attento studio dei parametri di mobilità, di forza e di appoggio del piede (analisi biomeccanica e cinematica del movimento del tronco e degli arti inferiori). L’analisi biomeccanica ci permette di oggettivare i dati raccolti, e poterli confrontare nei successivi controlli per valutare i miglioramenti, e in base ad essi modulare gli interventi terapeutici successivi.
Inoltre il nostro centro dispone di strumenti per la diagnostica per immagini come radiografia, risonanza magnetica o ecografia muscolo-tendinea, utile al medico per soddisfare eventuali quesiti diagnostici.
Se la prima valutazione è esaustiva e la problematica è chiara si passa alla fase riabilitativa. Nelle problematiche più gravi però la visita medica può concludersi con la programmazione di un intervento chirurgico. In questo caso la fase riabilitativa sarà essenziale sia come preparazione all’intervento e sia come recupero dallo stesso.
La valutazione prevede:
- Anamnesi;
- Test clinici passivi ortopedici;
- Test clinici fisioterapici e osteopatici;
- Analisi biomeccanica e cinematica del movimento con l’utilizzo di tecnologia Showmotion su pedana baropodometrica computerizzata;
- Programmazione del percorso terapeutico o indicazione di visita medica specialistica
Fase 1
- Dolore Acuto
- Impotenza funzionale quasi completa
- Obiettivo: ridurre il dolore
Fase 2
- Dolore sub-acuto
- Il paziente ha male ma riesce nelle sue attività quotidiane
- Obiettivo: riduzione del dolore e ritorno alla vita normale
Fase 3
- Nessun dolore
- Il paziente è praticamente guarito
- Obiettivo: mantenimento del risultato
Strategia di trattamento
- Fase 1 TRATTAMENTO DEL DOLORE:
Si tratta di una fase di competenza medica e fisioterapica. L’obiettivo in questa fase è la sensibile riduzione del dolore attraverso l’utilizzo di terapie manuali e strumentali come FREMS, Tecar, Laser e Massoterapia. Meno dolore si traduce nella possibilità per il fisioterapista di poter far effettuare al paziente anche minimi movimenti passivi o attivi assistiti, utili a recuperare anche nel breve periodo la propria autonomia. - Fase 2 TRATTAMENTO DELLA RIGIDITA’ e RIATTIVAZIONE MOTORIA:
in questa fase si lavora sotto la soglia del dolore tramite terapia manuale, terapia fisica, esercizi passivi e attivi assistiti con rinforzo muscolare selettivo della zona lesa e allungamenti, con l’obiettivo di evitare la perdita di ulteriori gradi di mobilità e di migliorare i risultati ottenuti nella prima fase in termini di dolore e capacità funzionali. - Fase 3 TRATTAMENTO di RINFORZO e MANTENIMENTO:
In quest’ultima fase si lavora sul recupero articolare e sul rinforzo muscolare attivo, in modo tale da migliorare il ROM ed eliminare il dolore da rigidità. L’esercizio terapeutico infatti è il trattamento con più alta evidenza scientifica in tema di riduzione del dolore e miglioramento delle funzionalità, e per questo dovrà svolgere un programma personalizzato creato dal fisioterapista sia nel nostro centro che a domicilio. Inoltre una volta che il paziente è guarito potrà effettuare un percorso di mantenimento all’interno della nostra struttura con i corsi di GINNASTICA POSTURALE “BACK SCHOOL®”.
CONTROLLO DI VALUTAZIONE
Una volta impostato il percorso terapeutico personalizzato, il paziente verrà sottoposto ad una valutazione costante atta a monitorare i suoi progressi. Questo sarà di fondamentale importanza sia nei pazienti che già dopo le prime sedute riferiscono un miglioramento dei sintomi, e sia in quei soggetti che rispondono in maniera diversa dalle aspettative. In questo modo avremo la possibilità di valutare ed eventualmente modificare le strategie per ottenere i risultati prefissati. Inoltre a fine percorso si effettuerà una valutazione con la tecnologia (utilizzata in prima seduta), per analizzare i dati raccolti e confrontarli con quelli acquisiti in precedenza, mostrando al paziente i miglioramenti raggiunti.
INTERVENTI CHIRURGICI
La schiena può essere affetta da svariate problematiche di natura degenerativa, malformativa, traumatica, infettiva o tumorale.
La chirurgia ha un ruolo determinante nel trattamento dei problemi della schiena normalmente in una minoranza di pazienti in cui si determinino, per una delle suddette cause, instabilità della colonna (fratture, spondilolisi, spondilolistesi…), alterazioni del normale profilo della colonna sul piano frontale (scoliosi) e/o laterale (cifosi) o quando si verifichino problematiche neurologiche (mielopatie, compressioni radicolari).
Gli scopi della chirurgia sono quindi quelli di liberare le strutture nervose eventualmente compresse, rendere meccanicamente resistente la colonna e bilanciarla nei piani dello spazio.
Il più delle volte la patologia da cui è affetto il paziente presenta una o più di tali problematiche e l’intervento proposto è calibrato in modo da cercare di rispondere alle esigenze di ogni situazione.
Vi potranno per cui essere interventi di semplice decompressione delle strutture nervose, per esempio le microdiscectomie o le decompressioni del canale vertebrale, oppure interventi con una strumentazione della colonna, ossia con l’utilizzo di mezzi di sintesi che permettono al Chirurgo di ripristinare stabilità e corretta forma della schiena. A tale scopo si utilizzano viti e dispositivi in sostituzione dei dischi che permettono di ottenere la correzione delle problematiche del paziente.
Al giorno d’oggi le svariate modalità di accesso chirurgico e l’evoluzione dei materiali permettono di ritagliare su ciascun paziente l’intervento migliore. Ogni situazione deve essere valutata da uno Specialista che proporrà la soluzione chirurgica sulla base dei segni e sintomi, della durata dei problemi, del quadro radiologico e della risposta ottenuta dalle terapie conservative, prima tra tutte la fisioterapia, che rappresenta un indispensabile alleato in tutte le fasi della storia clinica del paziente.